超音波内視鏡下穿刺術
手技の実際
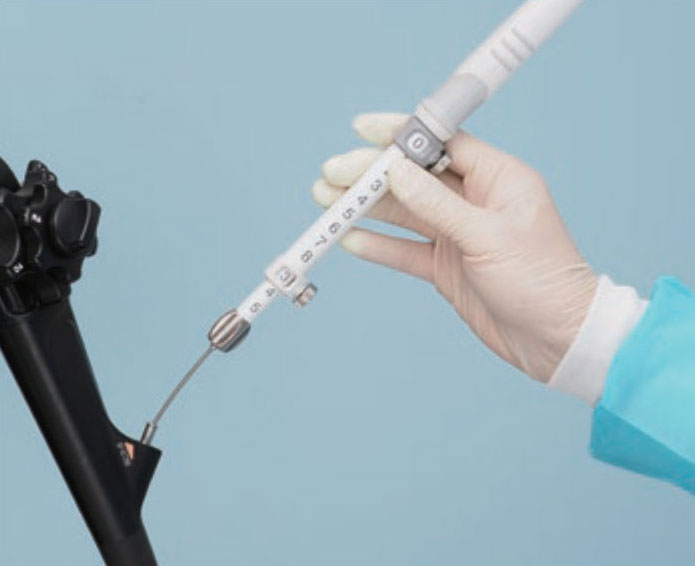
穿刺対象・穿刺ルート確認
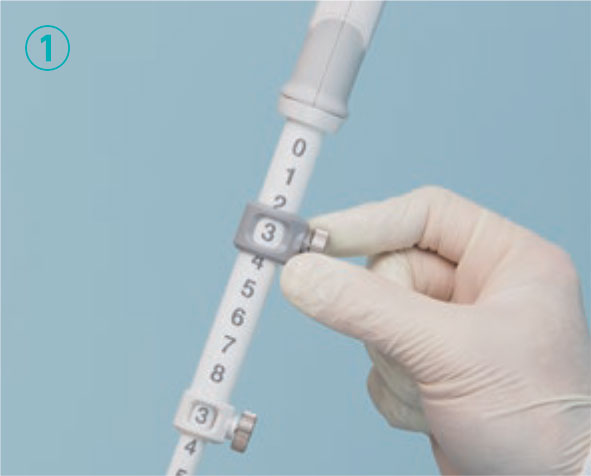
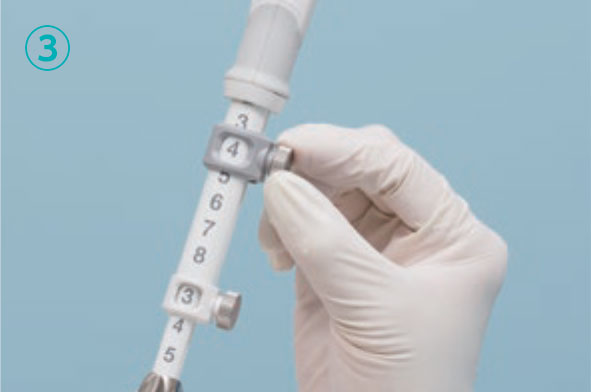
穿刺
[One Point Advice] EUS-FNA初心者が行う場合、病変が硬く素早い穿刺を必要とする場合は、[手順5-1] が推奨されます。
吸 引 ~ 終 了

検体処理
得られた検体は直接ホルマリンに投入する、もしくはシャーレやプレパラート上に押し出し、組織診・細胞診検査に提出します。検体を回収する方法としては空気、スタイレットもしくは生理食塩水で押し出す方法などがありますが、どの方法を用いるかは実施各施設の判断に委ねられます。
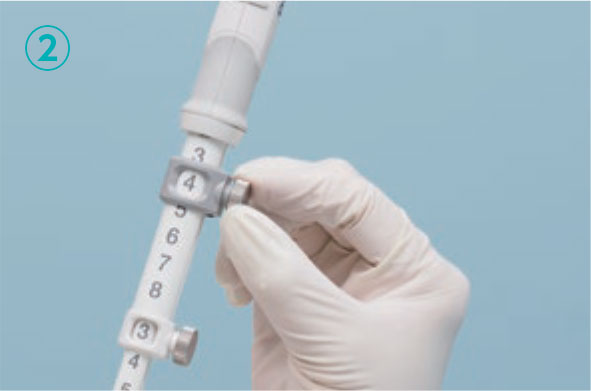
穿刺針の“外筒”の取り扱いについて
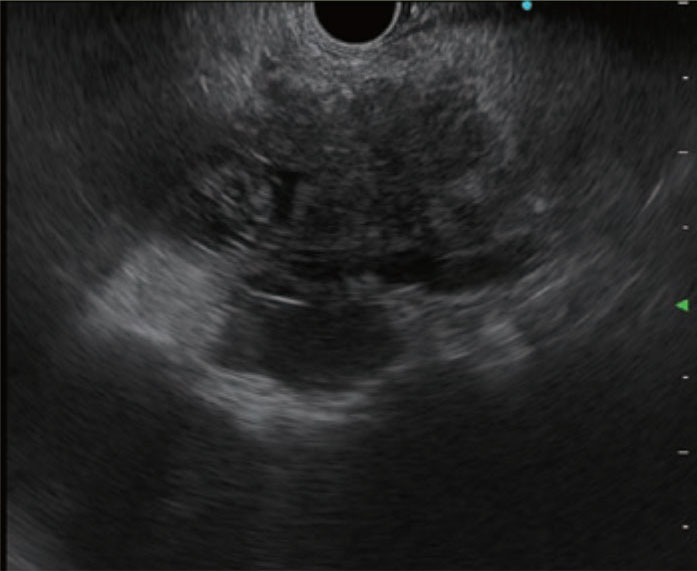
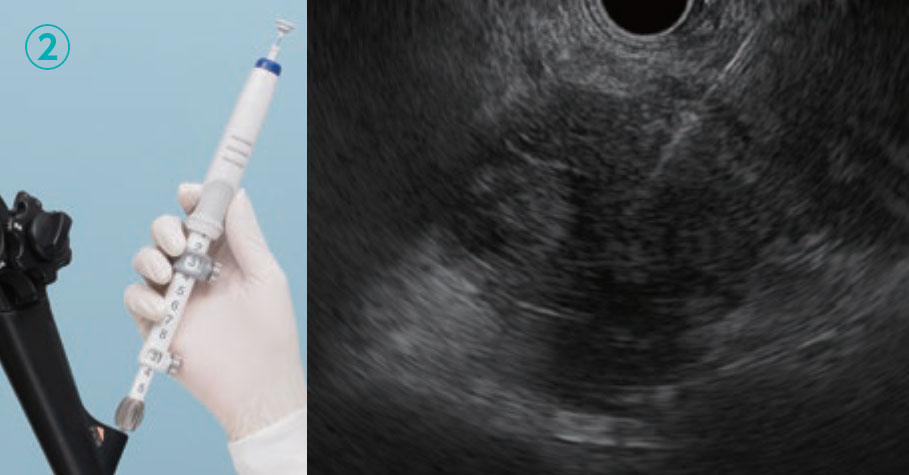
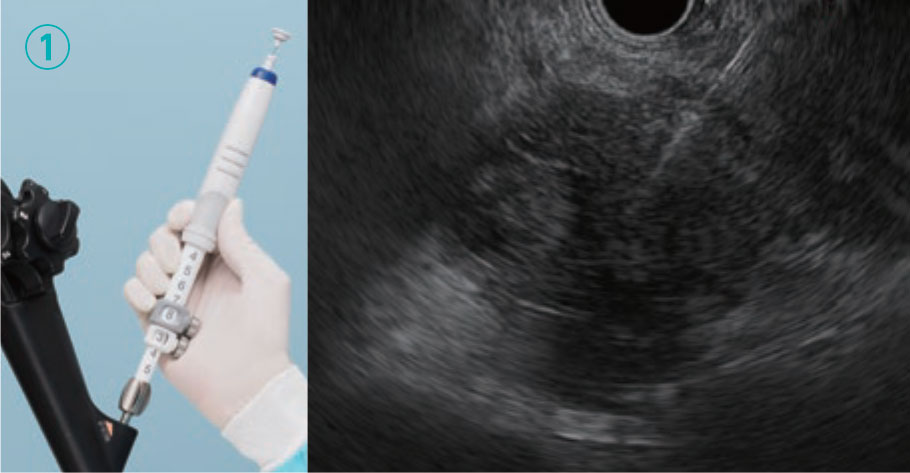
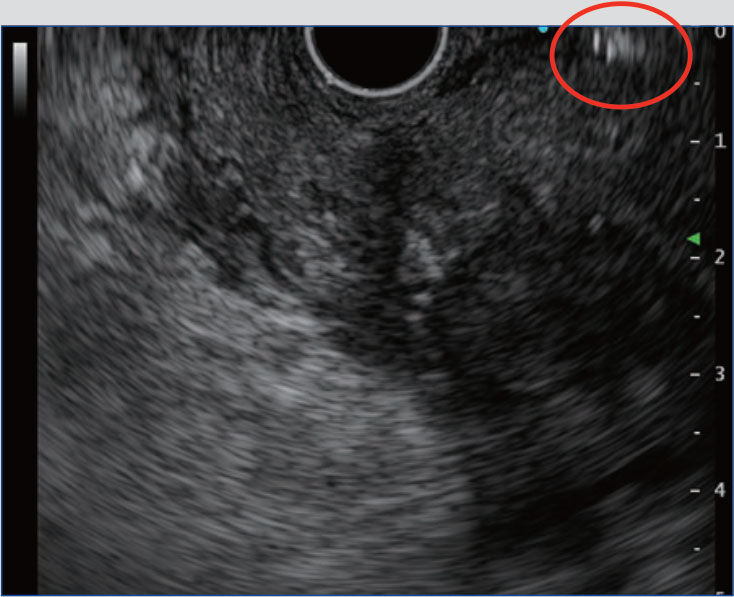
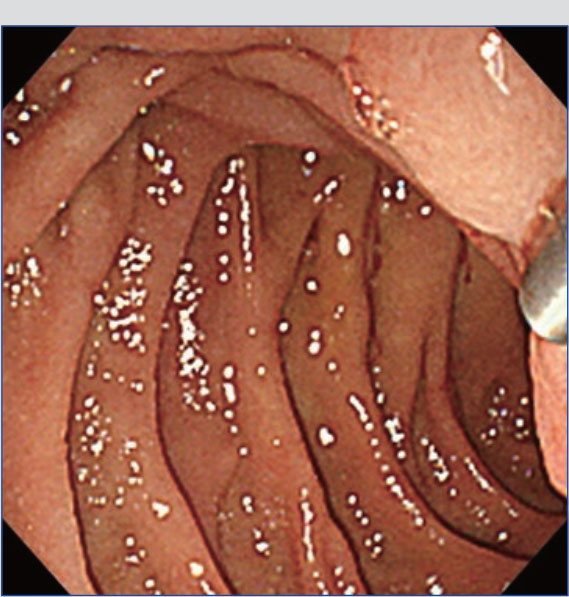
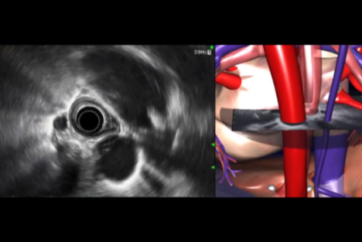
穿刺針をスコープの鉗子口に挿入し、固定した後に外筒の長さを調整します。穿刺針の種類によっては開封時に外筒が長く出ているものがあるため、事前に1-2cm程度の位置に調整しておきます。また、鉗子口先端から穿刺針を出す際に抵抗が強い場合には無理に押さず、アングルを緩めるなど抵抗がないことを確認してから押し出すことで、鉗子口内部の損傷を防止できます。さらに、病変を穿刺するために内針を進める前には、必ず外筒が鉗子口先端から出ていることを超音波画面(図a、丸で囲った部分)あるいは内視鏡画面(図b)で確認する必要があります。ただし、外筒を長く出しすぎると、スコープ操作時に消化管粘膜を損傷したり、外筒による圧迫で振動子と消化管が離れてしまい超音波画像が不良となることがあります。外筒は鉗子口先端からわずかに出す程度で十分です。
EUS-FNA施行時の陰圧のかけ方
一般的なEUS-FNAは、穿刺後にスタイレットを抜去し、付属のシリンジを用いて10-20mLの陰圧をかけて行われます。その他の方法としては、穿刺後にスタイレットをゆっくりと引き抜き、ごく軽度の陰圧をかけながら針を前後させるslow pull法、あるいはスタイレット抜去後に陰圧をかけずに針を前後させるno suction法なども報告されています。しかしながら、その優劣は明らかにされておらず状況に応じて使い分けをするとよいでしょう。例えば、10-20mLの陰圧により検体に血液の混入が多い場合には、陰圧の低いslow pull法や陰圧をかけないnosuction法で行うと良いとされています。逆に、検体量が少ない場合にはさらに高い陰圧で吸引することも一案です。なお陰圧をかける際には、消化管内からの液体や消化管壁組織の混入を防ぐために穿刺針を病変から抜去する前には必ず陰圧を解除しなくてはなりません。
EUS-FNA時の“Fanning technique”と“Door knocking method”
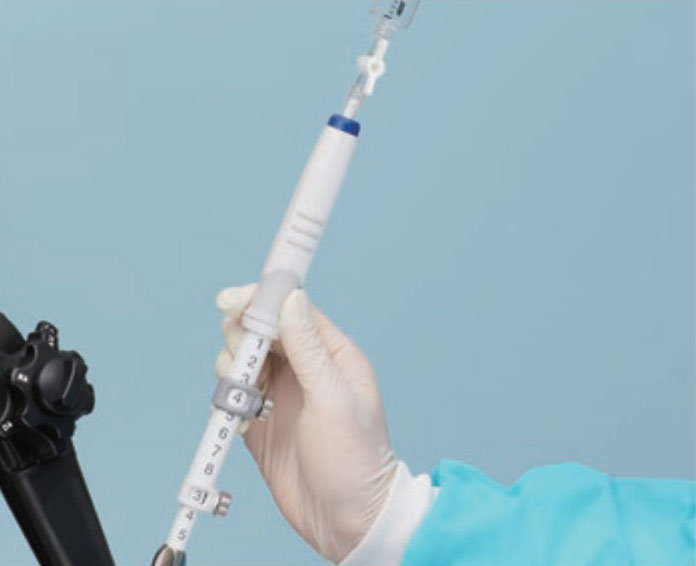
“Fanning technique”とは同じ穿刺ルートのみで針を前後させるのではなく、スコープのアップアングル操作あるいは鉗子台を起上させて意図的に異なる穿刺方向からのサンプリングを試みる穿刺法です。多くの場合は鉗子台を起上させてFanningを行います。22または25ゲージ針のような細径針を用いてのEUS-FNAが本法の良い適応となります。“Door knocking method”とは対象病変内に穿刺針を進める時に、針を引く時と同じスピードで穿刺するのではなく、ストッパーに向かって勢いよく進めることで組織を鋭く“切り取り”、針内に組織を多く取り込むことを意図した穿刺法です。穿刺時にハンドルとストッパーがぶつかる際に、あたかもドアをノックするような“コン、コン、コン”という音が発生することから本法の名前がつきました。なお、実際の手技を行う前には、思わぬ偶発症(深穿刺による血管損傷など)を防ぐために、ストッパーのロックがずれないようにしっかりと固定することが大切です。
硬い病変・小さい病変に対する穿刺のコツ
対象病変が硬くて穿刺困難な場合や、穿刺時に胃壁が伸展し有効なストロークが得られない場合は、Door knocking methodを用いて、穿刺針をストッパーに素早く打ち付けるように穿刺するとよいです。病変が硬くて最初に深くまで穿刺できない場合でも、病変内でDoor knocking methodによる穿刺を繰り返すことにより、針先端は徐々に深部に到達します。胃粘膜下病変に対するEUS-FNAでは、スコープのアップアングル操作で病変を逃さないようにしておき、持続吸引をかけて振動子を胃壁に密着させた状態で穿刺すると有効な場合もあり
ます(Shovel car method)。対象病変が小さい場合は、一旦病変を貫いてから穿刺距離を調整するとよい場合があります(GISTを疑うような消化管粘膜下病変への穿刺の場合は不可)。また、穿刺後に十分なストローク距離が取れない場合には、対象病変内部で穿刺針を細かく振動させるようにして採取する方法(Wood pecker method)が有効なこともあります。
Rapid on-site evaluation( ROSE)について
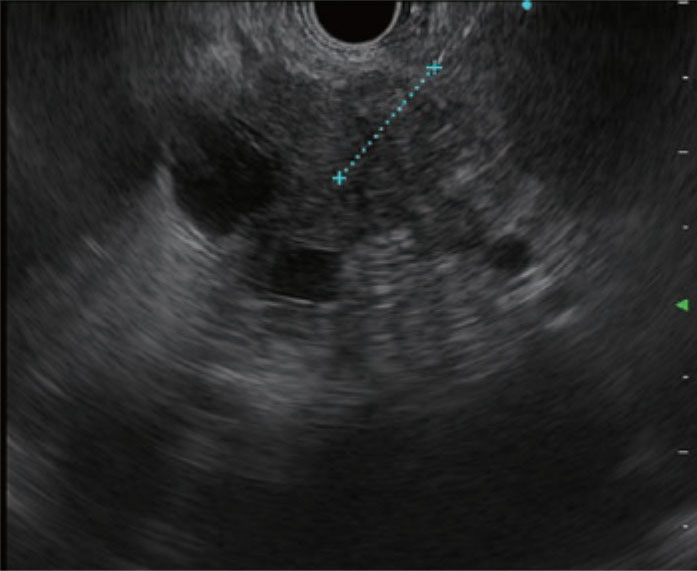
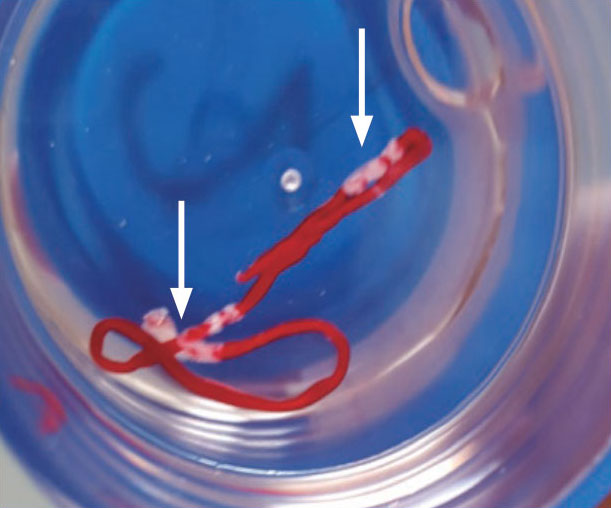
Rapid on-site evaluation(ROSE)とは、EUS-FNA施行時に病理医や細胞検査士が同席して、一回の穿刺毎に迅速細胞診を行い適切な検体採取がなされているかどうかを評価する、ひいては病理診断を行うことであり、この施行はEUS-FNAの正診率向上に寄与するといった報告が多数あります。一方で、必ずしも正診率向上に役立つとは言えないとの報告も散見されます。しかしながら、ROSEによるリアルタイムな検体評価により、EUS-FNA終了のタイミングを計れることはROSEを施行する大きな意義と言えます。この観点から、病理医(病理部)の協力が得られる施設では、安全性や経済性の点からもROSE施行を考慮してよいと考えます。一方、有効な組織検体が採取されたか否かの判断には、白色検体(図、矢印)を肉眼的に確認すること(Macroscopic on-site quality evaluation :MOSE)が有用であり、これが正診率向上に寄与するとの報告があります。病理医や細胞検査士によるROSE施行が困難な施設においては、内視鏡医自らがROSEもしくはMOSEを行うことが推奨されます。
直視コンベックス走査式EUSについて
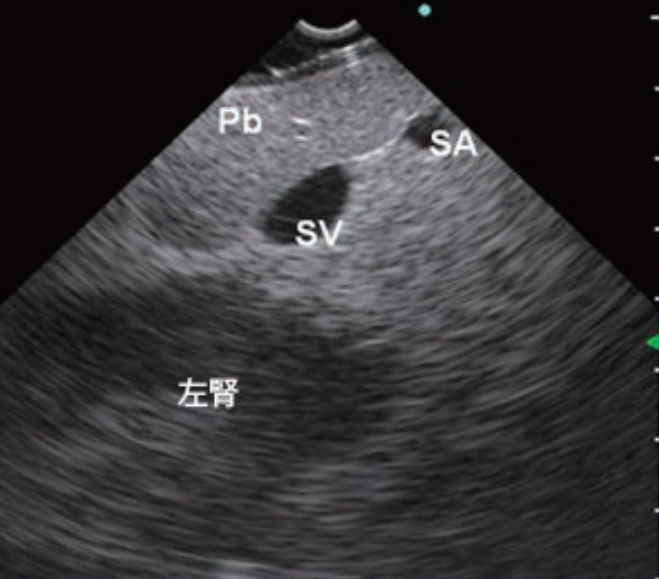
直視コンベックス走査式(直視型)EUSは、直視型スコープにコンベックス走査式振動子が搭載されたEUS機器です(図a)。基本的なEUSの性能は従来の前方斜視型と同等ですが、EUS画像は90度の範囲のみが得られる構造となっています(図b)。本機を用いても胆膵のスクリーニングは可能ですが、スコープの先端方向を走査範囲とした振動子で描出を行うため、対象物に対してスコープが安定せず、アップアングルを多用する必要があります。また、前述のように走査角が狭いため、その観察範囲に限りがあります。一方、直視型は、直視ゆえに術後腸管など消化管の深部への挿入が可能なため、通常用いる前方斜視型では観察やEUS-FNAが困難な消化管狭窄部病変、小さな消化管粘膜下病変(フードを付けて吸引しながらEUS-FNAを行う)等の症例に対しても対処が可能です。また、消化管に対して垂直に穿刺針が刺入されるため力が伝わりやすく、EUS下ドレナージなどのinterventional EUSが容易になる場合があります。直視型の利点と欠点を十分に理解し、症例によって直視型と前方斜視型を使い分けるのが理想と言えます。
- Content Type